SIE HABEN ODER KENNEN JEMANDEN MIT NACKENSCHMERZEN?
Wir fassen auf dieser Seite alle wichtigsten Infos zusammen.
Lieber Kunde, Patient und/oder (Fach)Arzt,
Mit dieser Seite möchten wir Ihnen einen Einblick in das Thema Nackenschmerzen gewähren, auf dessen Problematik verweisen, unser entsprechendes Vorgehen schildern und unsere Behandlungsmethode erläutern. Hierfür beziehen wir uns ausschließlich auf wissenschaftliche Studien und unsere jahrelange Erfahrung in der Praxis. Wir möchten Ihnen die Möglichkeit geben, sich bereits im Vorhinein besser über die Thematik informieren und offene Fragen oder mögliche Unsicherheiten klären zu können, um so zu verstehen, was eigentlich hinter dieser Thematik steckt.
Jeder kennt Nackenschmerzen oder jemanden, der vielleicht längere Zeit darunter gelitten hat. Circa 70% der Weltbevölkerung erfährt im Laufe ihres Lebens Nackenschmerzen. 1 Nackenschmerzen ist eine der häufigsten und kostenintensivsten Erkrankungen des Bewegungsapparates in der westlichen Gesellschaft. Die Wahrscheinlichkeit, dass Nackenschmerzen chronisch werden ist relativ hoch und liegt bei 15 – 19%. 2, 3, 4
Trotz der Tatsache, dass Nackenschmerzen komplex sind und immer von vielen Faktoren beeinflusst werden, sind diese meist nicht (lebens-)gefährlich. Zusätzlich haben Nackenschmerzen eine verhältnismäßig hohe Wahrscheinlichkeit auch ohne Therapie wieder zu verschwinden. In den meisten Fällen innerhalb von zwei Monaten. 2
Damit sie im Falle von Nackenschmerzen nun nicht direkt in Panik verfallen, wollen wir auf dieser Seite Näheres dazu anhand neuester wissenschaftlicher Erkenntnisse erklären, aber auch mit einigen hartnäckigen Mythen rund um dieses Thema aufräumen.
DEFINITION UND KLASSIFIKATION VON NACKENSCHMERZEN
Der Begriff “Nackenschmerzen” ist ein sehr weit gefasster Begriff. Wir sprechen hierbei nicht über Erkrankungen wie Arthrose, Osteoporose oder Sarkopenie (altersbedingter Muskelschwund), bei denen die Ursache der Beschwerden schnell ersichtlich ist. Es umschreibt einen Schmerzort, an dem die Ursachen und Symptome nicht klar abgrenzbar sind. Nackenschmerzen werden dabei in unspezifische Nackenschmerzen und spezifische Nackenschmerzen unterteilt. Unspezifische Nackenschmerzen sind Schmerzen ohne eine strukturelle, anatomische Ursache. Diese betreffen ca. 90% aller Patienten. Die spezifischen Nackenschmerzen werden in Patienten mit neurologischen Symptomen und Nackenschmerzen mit ernsthaften Erkrankungen unterteilt, jedoch trifft dies nur auf einen kleinen Anteil zu. 8
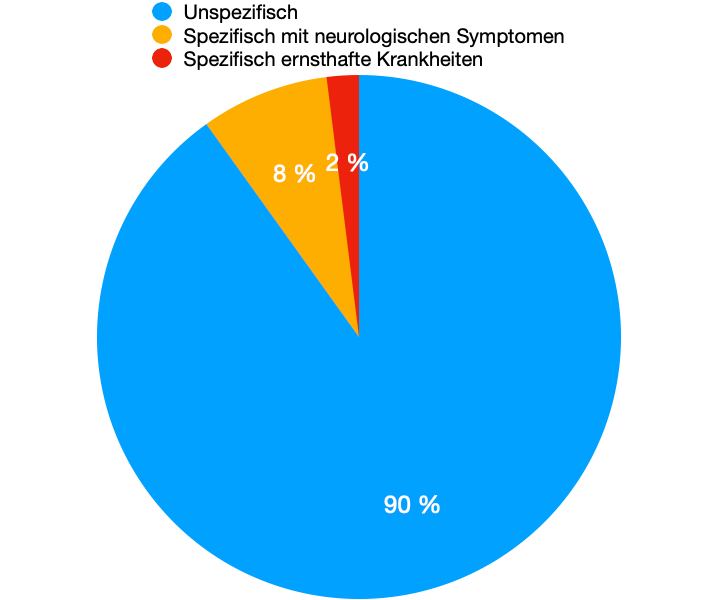
Unspezifisch ohne strukturelle Schädigung – Ca. 90% der Fälle
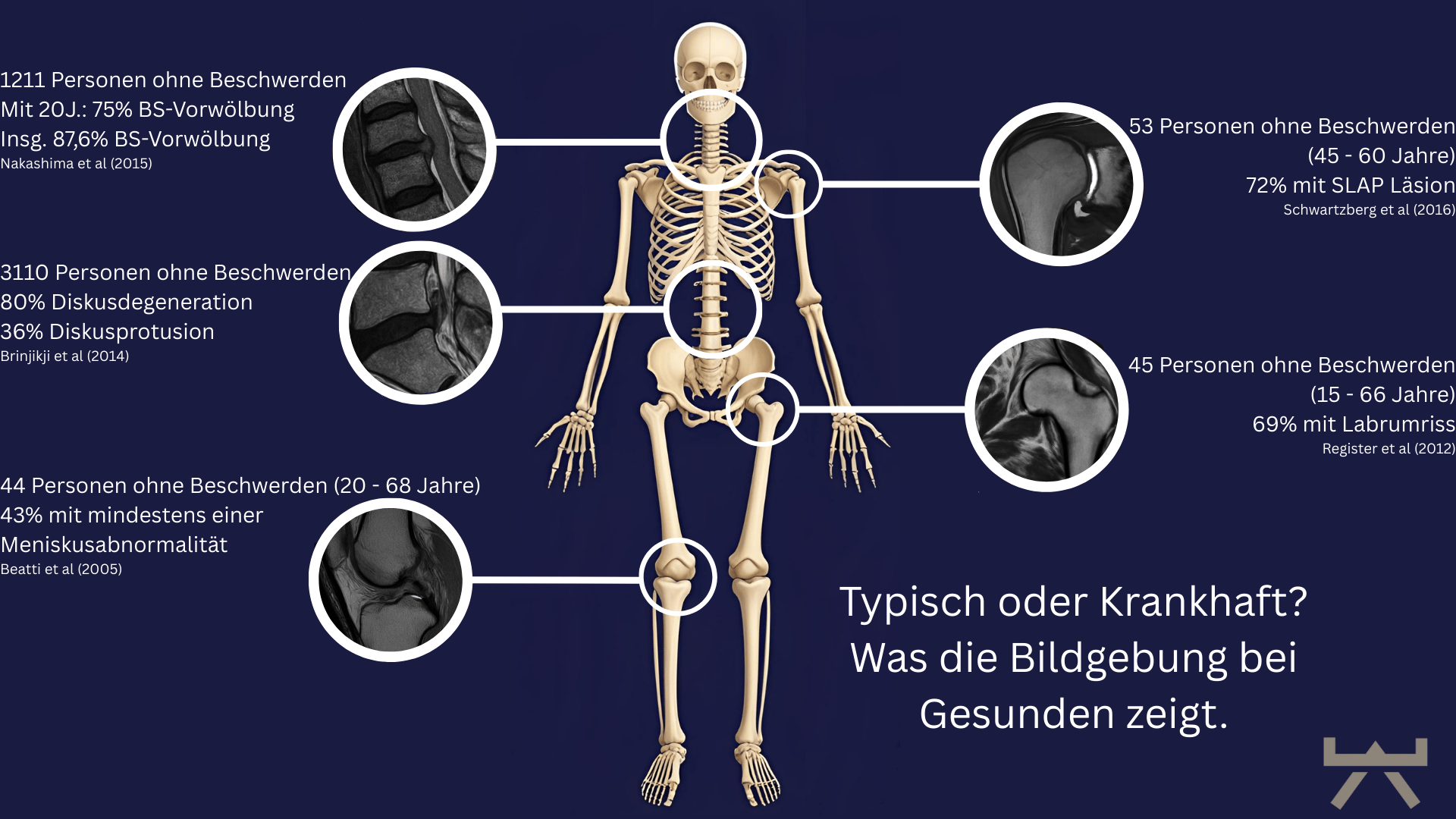
Der Großteil der Patienten, welche unter Nackenschmerzen leiden entstehen ohne, dass es eine klare anatomische Veränderung gibt welche den Schmerzen verursacht. Auch Röntgen oder MRT und CT-Untersuchungen können zwar Veränderungen aufweisen, jedoch sind diese in den meisten Fällen nicht die ursächlichen Auslöser für den Schmerz, sondern eher altersbedingte Veränderungen. So wie unsere Haut falten bekommt, wenn wir älter werden, verändert sich auch unser Körperinneres. Widerlegt wird diese Begründung damit, dass 90% der Menschen ohne Beschwerden bei denen willkürlich ein MRT durchgeführt wird, die gleichen Veränderungen aufweisen. 9
Spezifisch mit neurologischen Symptomen – Ca. 8 – 9% der Fälle
Diese Patientengruppe gibt an unter Taubheitsgefühl oder teils Muskellähmungen zu leiden. Hierfür können zum Beispiel Irritationen des Nervs oder Bandscheibenvorfälle mit Kompression auf den Nerven verantwortlich sein. Trotzdem können auch diese Patienten unter einer engmaschigen Kontrolle der Symptome konservativ behandelt werden. 8
Spezifisch mit schwerwiegenden Erkrankungen – Ca. 1 – 2% der Fälle
Die seltenste Ursache hinter Nackenschmerzen sind ernsthafte Erkrankungen, welchen einen medizinischen Behandlungsbedarf oder weitere Untersuchungen bedarf. Trotzdem sollte an dieser Stelle nochmals betont werden, dass es nur sehr selten vorkommt. 8
Manche Autoren führen noch zwei weitere Unterteilungen an:
- Traumatisch. In den meisten Fällen durch ein sogenanntes „Schleuder Trauma“ ausgelöst. Ein Schleuder Trauma beschreibt, dass plötzliche nach vor und hinten bewegen des Kopfes während des Aufpralls bei einem Verkehrsunfall. 8
- Nicht-traumatisch. Darunter fallen die Punkte von unspezifischen und spezifischen Nackenschmerzen mit neurologischen Symptomen. Nur gibt es kein auslösendes Ereignis, welches die Beschwerden ausgelöst hat.
Da Patienten mit unspezifischen Nackenschmerzen den größten Teil der Nackenschmerzpatienten ausmacht, werden wir uns, sofern nicht anders angegeben, auf diese Patientengruppe beziehen.
WIE ENTSTEHT DIE PROBLEMATIK?
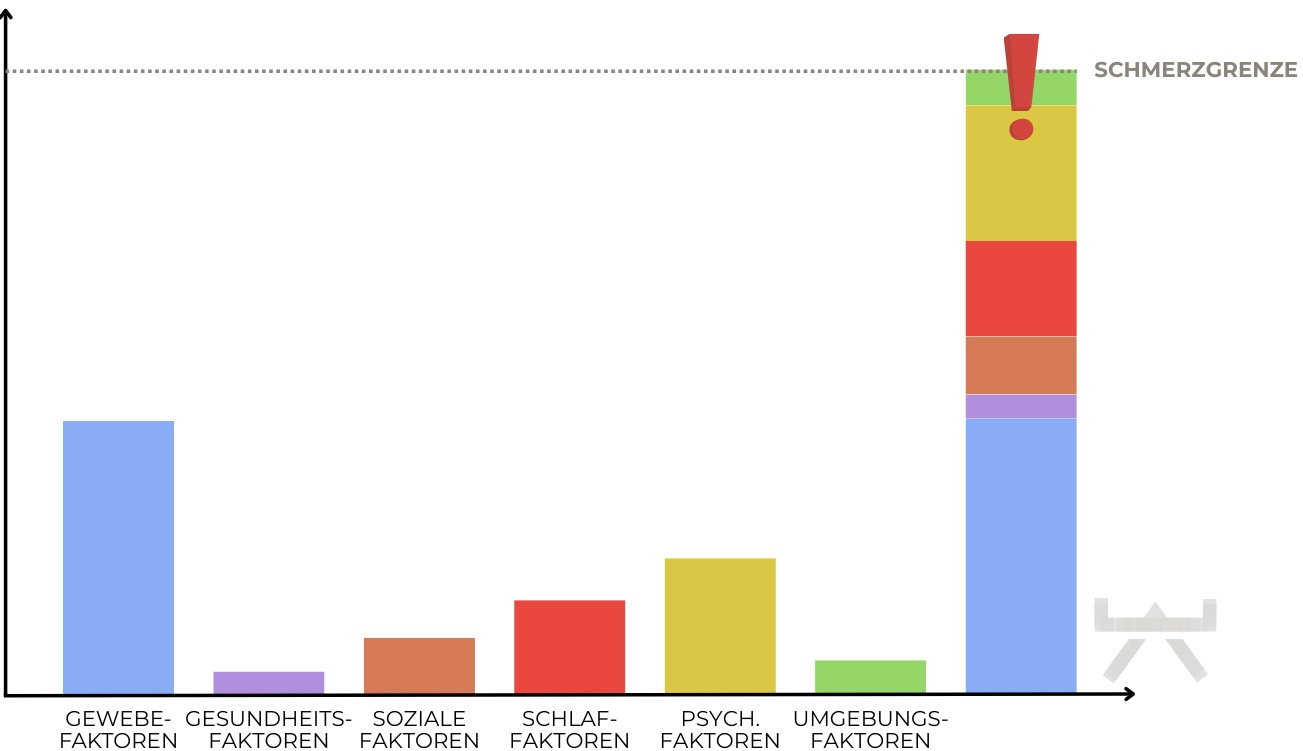
Ähnlich wie bei Rückenschmerzen kann es auch bei unspezifischen Nackenschmerzen keinen klaren Auslöser für das Problem geben. Viel mehr wird das Zusammenspiel aus verschiedenen Kontextbereichen dafür verantwortlich gemacht, dass Nackenschmerzen, Muskelverspannungen, Bewegungseinschränkungen und Unwohlsein entstehen. 8
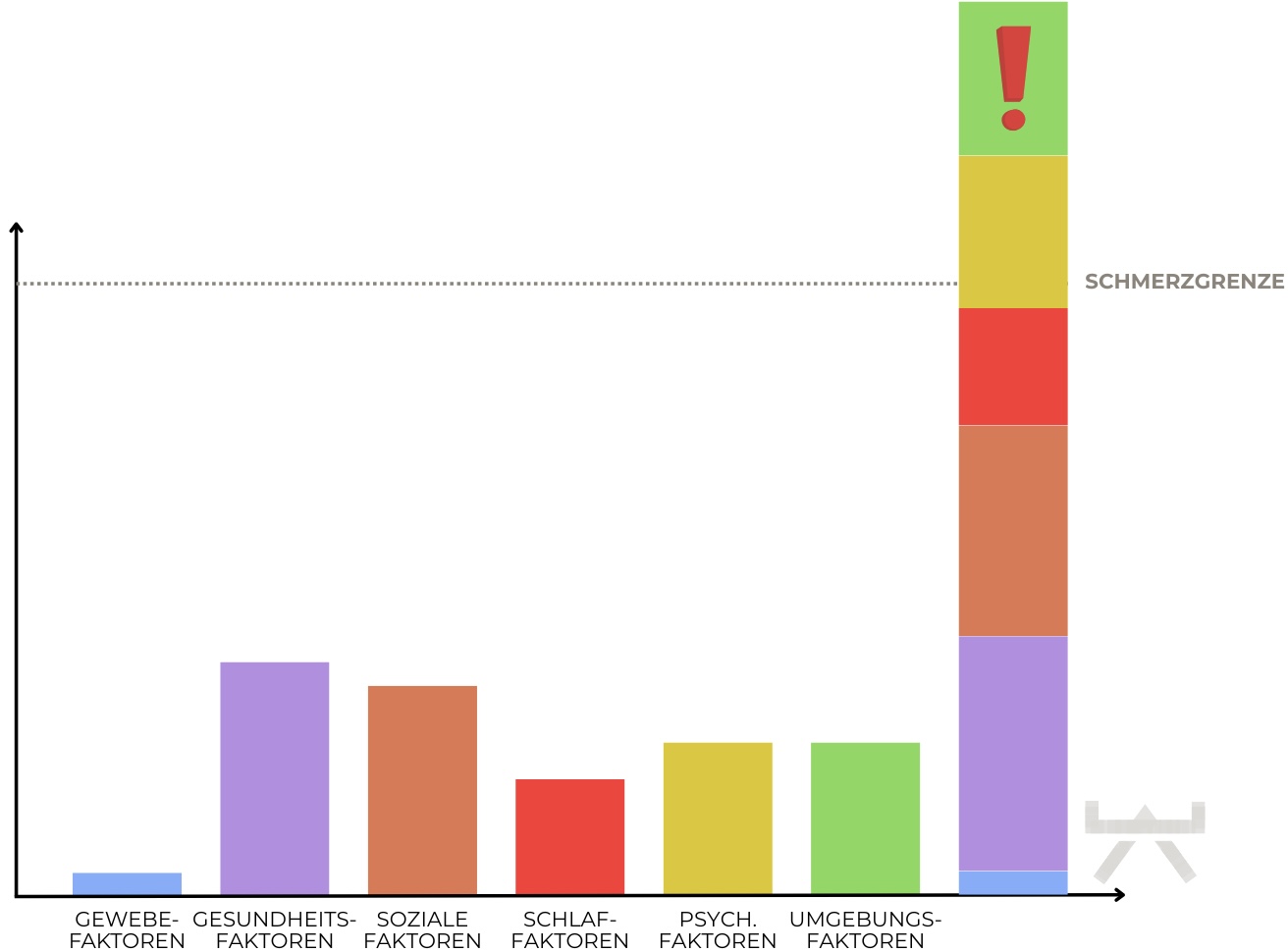
Schmerzen entstehen immer dann, wenn unser Nervensystem zur Einschätzung gekommen ist, dass eine Bedrohung für den Organismus besteht. Folglich können alle Faktoren welche Bedrohungspotential für uns haben wie zum Beispiel Gewebeveränderungen, Stress, Schlafstörungen und ein dauerhaft aktives Immunsystem zum Schmerz beitragen. 10, 13
Je nach Individuum, Entstehungsweise, Lebensstil und Vorgeschichte können die oben genannten Risikofaktoren eine unterschiedliche Rolle spielen in der Entstehung und Instandhaltung von Nackenschmerzen. Siehe die hier unten aufgelisteten Bilder für eine visuelle Verdeutlichung hiervon.
Oft werden entstehende Beschwerden damit in Verbindung gesetzt, dass eine Überlastung stattgefunden hat. Vielmehr liegt jedoch das Problem darin, dass unser Körper minder belastbar geworden ist durch verschiedene Faktoren und es somit schneller zu Überlastungsproblemen kommt.
SYMPTOME
Aufgrund der Tatsache, dass Nackenschmerzen von mehreren Bereichen beeinflusst werden, sind auch die damit verbundenen Einschränkungen und Beschwerden sehr individuell und variieren somit stark zwischen den einzelnen Personen. Hier haben wir einige Beispiele der häufigsten Symptome aufgelistet:
- Eingeschränkte Beweglichkeit
- Plötzlich stechender Schmerz
- (Dauer)Schmerz bei Belastung und/oder in Ruhe
- Muskelverspannung
- Abgeschlagenheit
- Ausstrahlende Schmerzen in Arme oder Beine
- Kribbeln und Taubheitserscheinungen
DIAGNOSTIK
Für eine adäquate Diagnosestellung können drei Untersuchungsmethoden durchgeführt werden. Ziel davon ist es, die Einteilung der Nackenschmerzen in den oben genannten Subgruppen abzuklären und mögliche schwerwiegende Ursachen welche nicht im Rahmen der Physiotherapie behandelt werden können, zu erkennen. 8, 9, 26
- Das Anamnesegespräch. Hier werden Fragen bezüglich der vorhandenen Problematik(en) gestellt, sowie des Verlaufs und der körperlichen Einschränkungen
- Die körperliche Untersuchung, bei der verschiedene Bewegungen, Funktionen sowie Schmerz Provokations- und Reduktionstests durchgeführt werden.
- Falls erforderlich, kann eine bildgebende Diagnostik in Form von Röntgen-, CT- oder MRT-Untersuchung durchgeführt werden.
Es ist wichtig zu beachten, dass die ersten beiden Untersuchungsmethoden immer durchgeführt werden sollten und dass das Letzte, die bildgebende Diagnostik, optional ist und nur bei Verdacht auf ernsthafte (spezifische) Erkrankungen ärztlich angeordnet und durchgeführt werden sollte. 8, 9, 26
Warum ist dies der Fall?
1. Es werden sehr oft Fehlalarme ausgelöst. Man wird auf Bildern immer einen „Grund“ für ihre Beschwerden finden, welcher allerdings oftmals nicht als alleiniger Schmerzgenerator in Frage kommt. 9, 15, 24, 27, 37, 100 Menschen ohne Nackenschmerzen weisen in MRT-Befunden nämlich genauso viele Veränderungen (wie Arthrose, Bandscheibenauffälligkeiten, etc.) auf. Dies trifft nicht nur bezüglich der Wirbelsäule zu, sondern für alle Gelenke. Siehe hierfür auch die Grafik hier unten.
2. Es gibt eine hohe Variabilität in der Interpretation dessen, was auf ihnen zu sehen ist. Eine 2017 durchgeführt Studie unterstreicht dies bei einem Patienten mit stabilen, aber chronischen Rückenschmerzen, bei dem innerhalb von 3 Wochen 10 verschiedene Untersuchungen in 10 verschiedenen Zentren durchgeführt wurden. 27 Die Ergebnisse dieser 10 Scans wiesen auf 49 verschiedene Probleme hin, wobei KEIN einziger dieser Befunde von ALLEN Radiologen angegeben wurde. Was der Radiologe auf einem Scan als einen Bandscheibenvorfall interpretiert, kann für einen anderen Radiologen eine degenerative Bandscheibenerkrankung sein.
Dies alles soll nicht heißen, dass bildgebende Diagnostik nutzlos ist oder sie nie verwendet werden soll. Wie bereits erwähnt, sollten diese Verfahren definitiv Anwendung finden, wenn ein Hinweis auf eine schwerwiegende Erkrankung vorliegt. 8, 26 Hier sind MRT-, CT- und Röntgenuntersuchungen von unschätzbarem Wert, um eine schnelle und genaue Diagnose zu stellen und eine schnelle Behandlung zu ermöglichen. Die Wahrscheinlichkeit, dass bei Nackenschmerzen eine spezifische und/oder schwerwiegende Erkrankung vorliegt, liegt allerdings bei 2%. 8
Die unsachgemäße Anordnung und Verwendung von Scans kann zu unnötigen Sorgen und Problemen führen, die mehr schaden als nützen. 28 Eine Untersuchung von über 57.000 älteren Menschen mit Rückenschmerzen ohne Anzeichen oder Hinweise auf ernsthafte oder unheilvolle Pathologie zeigt dies. 29 Bei 46% von ihnen wurde ohne wirklichen, klinischen Grund eine frühzeitige Bildgebung durchgeführt und es wurde festgestellt, dass sie länger starke Schmerzmittel in höheren Dosen einnahmen, mehr Injektionen und Operationen erhielten und auch ein höheres Risiko für langfristig anhaltende Schmerzen hatten als diejenigen, die sich nicht untersuchen ließen. 28, 29
MYTHEN
Sichtbare Probleme auf dem MRT heißen ich muss Schmerzen haben.
Leider ist das in der Realität nicht so einfach. Studien zeigen das nur 10% der Menschen mit einer deutlichen HWS Degeneration Schmerzen in der Schulter und im Nackenbereich haben. 14 Auch bei Bandscheibenvorfällen zeigt sich ein ähnliches Bild. 90% der Menschen ohne Beschwerden, bei denen ein MRT durchgeführt wurde, zeigen eine Bandscheibenvorwölbung. 9 Es lässt sich die Tendenz erkennen, dass die Häufigkeit von Nackenschmerzen im Alter abnimmt, allerdings nehmen dafür die Veränderungen in Bildgebenden Verfahren zu. 16 Das führt zu dem Schluss, dass Veränderungen an der Wirbelsäule eine normale Alterungserscheinung sind und oft als “Falten an der Wirbelsäule” angesehen werden können.
Von „krummer“ Haltung bekommt man Nackenschmerzen.
Auch wenn regelmäßig von einem Zusammenhang zwischen Nackenschmerzen und einer krummen Körperhaltung gesprochen wird, zeigt sich, dass die Haltung beim Sitzen oder beim Schreiben auf dem Smartphone keinen Einfluss auf den Schmerz hat, da diese genauso oft Schmerzen angeben wie jene, die gerade sitzen. 17, 18 Allerdings zeigt sich, dass eine regelmäßige Variation der Körperhaltung am besten gegen Schmerzen hilft. Daraus ergibt sich unser Merkspruch: „Your best posture is your next posture!“ oder in Deutsch: „Ihre nächste Haltung ist ihre beste Halung!“. 19, 20
Wichtig zu erwähnen ist, dass unsere Körperhaltung sich oft an die Aktivitäten in unserem Alltag anpasst. Hier unten sieht man zwei Kampfsportler, bei denen man sagen könnte, dass beide keine “optimale” Haltung haben (Kopf steht nach vorne, Schultern stehen nach vorne, Rundrücken). Beide Spitzensportler werden keine Probleme damit haben und eher einen Vorteil aus dieser Körperhaltung ziehen können.
Verspannte Nackenmuskulatur muss entspannt und massiert werden.
Einerseits zeigt die Wissenschaft, dass eine Massage wenig, bis keinen Einfluss auf die Muskulatur und das Bindegewebe hat. 24, 25 Andererseits ist ein verspannter Muskel immer auch ein schwacher Muskel, weshalb die Behandlung für verspannte Muskulatur eine aktive Komponente (in Form von Übungen / Training) beinhalten soll. 21, 22, 23
Der Nacken ist schwach und ein fragiles Körperteil
Mit entsprechendem Training kann der Nacken ein sehr starkes und widerstandsfähiges Körperteil sein. Dies zeigen Untersuchungen im Autosport. Beim Demolition Derby crashen Fahrer pro Event im Durchschnitt ca. 52 Mal mit einer maximalen Geschwindigkeit von ca. 72 km/h. Im Durchschnitt geben die Fahrer an weniger als 21 Tage an Nackenschmerzen nach dem Crash zu leiden. Des weiteren berichtet keiner von den Fahrern über eine Chronifizierung der Nackenschmerzen aufgrund der Crashes. 32
Da ist ein Wirbel blockiert
Wie bereits weiter oben im Text beschrieben wird, ist es bei unspezifischen Nackenschmerzen der Fall, dass es oft keinen anatomischen Zusammenhang zu den Schmerzen gibt. 9 Unser Nervensystem entscheidet bewusst den Muskel anzuspannen oder verkrampfen, welches sich subjektiv wie eine Blockade oder Bewegungseinschränkung äußern kann. 10, 13
Mein Wirbel muss wieder eingerenkt werden.
Viele Patienten sind der Meinung, dass man bei Nackenschmerzen einen oder mehrere Wirbel wieder “einrenken” muss (in Fachsprache auch eine Gelenkmanipulation genannt), um Beschwerden zu lindern. Oft wird dabei gedacht, dass das Einrenken und das damit verbundene Knacken zu einer Verschiebung der Wirbel führt. Obwohl eine Manipulation kurzfristig zu einer Schmerzerleichterung und Verbesserung der Beweglichkeit führen kann, hat dies definitiv nicht damit zu tun, dass sich einer oder mehrere Wirbel verschoben haben und sich wieder in der richtigen Position befinden.
Um endgültig herauszufinden, was das Knacken verursacht, haben Forscher das Knackgeräusch unter einem Live-MRT untersucht. 43 Vereinfacht erklärt, kommt es zu folgender Situation:
- Zwei Flächen haften aneinander in einem flüssigkeitsgefüllten Raum.
- Werden beide Flächen voneinander entfernt, widerstehen sie initial diesem Zug.
- Ab einem gewissen Schlüsselpunkt kommt es zu einer Überwindung des Widerstands und einer sehr schnellen Entfernung der Flächen voneinander.
- Dadurch entsteht ein Unterdruck, die die Löslichkeit des Gases reduziert und zur Entstehung von Gasblasen führt.
- Sobald es keine Zugkraft mehr gibt, steigt der Gelenk Innendruck wieder und das Gas geht zurück in die Lösung, ohne zu zerplatzen.
Das Video hier unten erklärt den Knack-Mechanismus etwas ausführlicher. Es ist zwar auf Englisch, man kann aber deutsche Untertitel einstellen. Rechts unten kann man auf “Untertitel” klicken und wenn man daneben auf “Einstellungen” klickt, kann man die Sprache einstellen.
OPERATION? JA ODER NEIN?
Bei der absoluten Mehrzahl der Nackenschmerzpatienten in eine Operation nicht sinnvoll. Nur in den seltenen Fällen von spezifischen Nackenschmerzen aufgrund schwerwiegender Erkrankungen könnte eine Operation angebracht sein. Anhand des heutigen Wissenstands sollte bei unspezifischen Nackenschmerzen eine Therapie erstmal konservativ behandelt werden. 8, 10, 26, 38
Patienten haben oftmals ungünstige Überzeugungen, was die Wirkung einer Operation bei Nackenschmerzen betrifft. So geben 50% einer Untersuchungan, dass sie einer Operation zustimmen würden, sobald auf einer Bildgebung wie MRT oder CT eine „krankhafte“ Veränderung zu sehen wäre. 13
Gleichzeitig wissen wir aber, dass augenscheinlich „krankhafte“ Veränderungen der Gelenke und Strukturen des Nackens bei 90% der beschwerdenfreien Menschen auch zu finden sind. 9 Diese aber mehr als „Falten des Körperinneren“ interpretiert werden sollten.
WAS KÖNNEN SIE ALS PATIENT ODER ARZT BEI/VON UNS ERWARTEN?
Wie bei jedem unserer (neuen) Patienten, erwartet sie zu Beginn der ersten Therapiesitzung ein ausführliches Anamnesegespräch mit einem unserer Therapeuten, um für die Therapie relevante Information zu evaluieren. Danach wird eine gründliche Untersuchung durch den Therapeuten vorgenommen, um den aktuellen Rehabilitationsstand genauestens festlegen zu können. Darüber hinaus werden Risikofaktoren identifiziert und werden wir nach klinischen Zeichen und Symptomen fragen, die möglicherweise auf eine spezifische Nackenerkrankung hindeuten können. Diese klinischen Zeichen und Symptome nennen wir auch “Red Flags” und beinhalten u.a. die medizinische Vorgeschichte, Blasen-/Darmsymptome, motorische Schwäche oder Empfindungsstörungen im Beinbereich, Fieber und/oder nächtliche Schweißausbrüche, unerklärlicher Gewichtsverlust, etc. Sollte anhand des Anamnesegesprächs oder während der körperlichen Untersuchung der Verdacht bestehen, dass man auf eine oder mehrere Red Flags trifft, werden wir Sie an den behandelnden Arzt zurückverweisen, aber wie bereits erwähnt, ist dies nur in den wenigsten Fällen der Fall.
Es wird gemeinsam mit dem Patienten ein individuelles Anforderungsprofil erstellt, welches speziell auf die täglichen Anforderungen im Leben des Patienten abgestimmt ist. Ziel ist es, einen klar objektiv definierten IST-Standpunkt zu gestalten und mittels erster Planungen den zu erreichenden Soll-Zustand zu formulieren. Dieser Weg wird durch den Transfer der Therapie stattfinden und laufend neu motorisiert und evaluiert, um zu jedem Zeitpunkt über den aktuellen Leistungszustand des Patienten informiert zu sein.
Um diese Art der Methodik noch effizienter zu gestalten und das volle Potenzial aus der Behandlung schöpfen zu können, bieten wir ihnen optional die Möglichkeit der erweiterten Therapiezeit an. Ziel dieser Zusatzleistung ist es, unser Behandlungspotential voll auszuschöpfen, eine qualitativ hochwertige Therapie zu garantieren und damit das Therapieergebnis zu optimieren. Durch das erweiterte Konzept können unsere Therapeuten deshalb noch effizienter an dem Therapieprozess arbeiten.
UNSER VORGEHENSWEISE BEI NACKENSCHMERZEN
Wie sie mittlerweile vernommen haben, sind Nackenschmerzen von vielen verschiedenen Faktoren abhängig und treten sehr häufig auf. Ebenso komplex gestaltet sich die Behandlung von Nackenschmerzen. Diese Information sollte sie absolut nicht verunsichern, sie verdeutlicht aber nochmal, dass es keine Standardbehandlung bei Nackenschmerzen gibt.
Unterstützt von nationalen und internationalen wissenschaftlichen Leitlinien legen wir für die Behandlung von Nackenschmerzen den Fokus auf eine aktive Therapie, wobei eine (regelmäßige) körperliche Aktivität und Verhaltensanpassung im Vordergrund stehen. 8, 10, 26, 39 Durch die Anwendung dieser Hauptmaßnahmen können sie als Patient ihre Gesundheit selbständig unterstützen und präventiv mitwirken.
Insbesondere die Maßnahme der Patientenedukation mittels Erklärung und Beratung sehen wir als sehr wichtig. 10 Hierfür nehmen wir uns während des Behandlungsverlaufs viel Zeit und unter anderem zu diesem Zweck haben wir diese Seite entwickelt, um sie noch besser informieren und beraten zu können. Übergeordnetes Ziel in der Behandlung von Nackenschmerzen ist es, den Patienten einen selbstwirksamen Ansatz zu geben, um die Belastbarkeit gegen äußere Stressoren zu erhöhen. Durch einen gesunden Lebensstil, ausreichende Regeneration und regelmäßige körperliche Aktivität, kann die Stressresistenz im Alltag und somit die Belastbarkeit gesteigert werden. Auch das Selbstmanagement zur Reduzierung der individuellen Risikofaktoren, welchen „den Schmerzbecher zum Überlaufen bringen“ sollten angepasst und minimiert werden. 8, 10, 26, 39, 40
Als ergänzende Maßnahme zur aktiven Therapie können bei Bedarf Techniken aus der manuellen Therapie (bekannte Beispiele hierzu sind Mobilisationen oder Manipulationen der Wirbelsäule) oder Osteopathie hinzugezogen werden. Hier sei aber erwähnt, dass es sich bei diesen Behandlungsmethoden lediglich um ergänzende Maßnahmen handelt. 8, 10, 26, 39, 40 Meistens wird die Voraussetzung für eine aktive Therapie geschaffen.
Sowohl die Wissenschaft als auch unsere Erfahrung zeigen, dass eine (dauerhafte) Umsetzung von passiven Behandlungsmethoden bei Nackenschmerzen kurzfristig Schmerzen reduzieren und/oder die Beweglichkeit verbessern kann, dies jedoch langfristig meistens nicht der Fall ist. 13, 14, 16, 18, 37, 47, 57, 65, 73, 92 Dies führt oft dazu, dass Patienten berichten, dass es in den ersten Tagen nach der Behandlung besser geht, danach aber die Beschwerden zunehmen und die nächste Behandlung wieder gebraucht wird. Somit kann eine Abhängigkeit vom Therapeuten entstehen. Dieses Problem hat man bei einer aktiven Behandlung nicht, weil 1) die Effekte der Behandlung generell länger anhalten und 2) der Patient in der Lage ist, diese Art der Behandlung selbständig, außerhalb der Therapie weiterzuführen. 13, 28, 37, 47, 51, 57, 64, 65, 73, 76, 81
Eine Massage wird nicht oft (als ergänzende Maßnahme) bei uns durchgeführt, da die Wissenschaft in den letzten Jahren gezeigt hat, dass eine Massage bei Nackenschmerzen nicht so wirksam ist wie früher angenommen wurde. Dies wird unterstützt von nationalen und internationalen wissenschaftlichen Leitlinien, die sogar von einer Massagetherapie bei Nackenschmerzen abraten. 13, 14, 37, 47, 57, 65, 73, 76, 81
PARADIGMENWECHSEL IN DER BEHANDLUNG VON NACKENSCHMERZEN
Wie Ihnen vielleicht bereits aufgefallen ist, gehen wir in der Physiotherapie mit Nackenschmerzen etwas anders um, als man es vielleicht von Physiotherapeuten gewohnt ist. Viele Patienten mit Nackenschmerzen denken, sobald sie eine Verordnung für Physiotherapie haben, dass sie 6x Massagetherapie bekommen, auch wenn auf dem Rezept “Krankengymnastik” steht. Wir streben einen Paradigmenwechsel in der Behandlung von Nackenschmerzen an, und zwar steht bei uns, wie bereits erwähnt, ein aktiver Ansatz im Fokus statt einer passiven Behandlung. 13, 16, 37, 42, 57, 51, 76, 81, 92
Jetzt fragen sie sich natürlich, wie ein aktiver Ansatz in der Behandlung von Nackenschmerzen aussieht. Ganz genau können wir diese Frage nicht beantworten, denn Nackenschmerzen sind sehr individuell und die dadurch erfahrenen Einschränkungen, Schmerzen und Probleme variieren stark. Die aktive Therapie bei Nackenschmerzen wird bei uns oft nach den Leitlinien der International Academy for Sportscience gestaltet.
Sobald beurteilt worden ist ob dieses Konzept geeignet ist für den Patienten wird eine funktionelle Diagnostik durchgeführt. Während der funktionellen Diagnostik wird deutlich, welche Bewegungen und Aktivitäten schmerzhaft oder eingeschränkt sind und somit verantwortlich sind für Einschränkungen im Alltag, bei der Arbeit oder beim Sport. Genau diese Bewegungen werden während des weiteren Rehabilitationsverlaufs, im schmerzfreien Bewegungsbereich, wiederholt, wobei die Belastung in kleinen Schritten graduell erhöht wird. Hiermit wird die sogenannte spezifische Belastbarkeit verbessert: Die schmerzhaften Bewegungen werden mit der Zeit weniger schmerzhaft, weil unser Körper diesen Reiz, durch den spezifischen Trainingsprozess und dessen Anpassungen, besser vertragen kann. Durch die verbesserte spezifische Belastbarkeit haben wir einen direkten Einfluss auf Schmerzen und Einschränkungen und können wir diese nachhaltig reduzieren.
LASST UNS ZUSAMMEN DAS BESTE AUS IHRER THERAPIE RAUSHOLEN
Um ein optimales Therapieergebnis zu erreichen, ist eine gegenseitige Kooperation zwischen Therapeuten und Patienten notwendig. Mit dieser Seite möchten wir Ihnen eine ausführliche Übersicht bezüglich der Problematik verschaffen. Trotz der Häufigkeit von Nackenschmerzen gibt es im Allgemeinen eine sehr gute Prognose, wobei die meisten Nackenschmerzen, auch ohne Therapie, innerhalb von zwei Monaten wieder verschwinden. Wir zeigen ihnen den Weg und werden sie während ihres gesamten Therapieprozesses unterstützen. Wenn sie sich auf unsere Kompetenz verlassen, kooperieren und Selbstverantwortung zeigen, liegt ein vielversprechendes Ergebnis vor ihnen.
QUELLENANGABE
- Adams MA, Dolan P.(1996). Time- dependent changes in the lumbar spine´s resistance to bending. Clinical Biomechanics. 11(4):194-200.
- Adams MA, Hutton WC.(1982).Mechanical factors in the etiology of low back pain. Orthopedics.5(11):1461-5.
- Almeida M, Saragiotto B, Richards B, Maher CG.(2018). Primary care management of non- specific low back pain: key messages from recent clinical guidelines. Med J Aust. 208(6):272-275.doi:10.5694/mja17.01152.
- Bardin LD, King P, Maher CG. (2017).Diagnostic triage for low back pain: a practical approach for primary care. Medical Journal of Australia.306(6):268-273.
- Berglund L, Aasa B, Hellqvist J, Michaelson P, Aasa U.(2015).Which Patients With Low Back Pain Benefit From Deadlift Training? J Strength Cond Res. 29(7):1803-11.doi:10.1519/JSC.0000000000000837.
- Bertelsmann Stiftung.(2016). Rückenschmerzen: Viele Arztbesuche und unnötige Bilder- Patienten sind medizingläubig, Ärzte technikorientiert. Spotlight Gesundheit.5:2-8.
- Bontrup C, Taylor WR, Fliesser M, Visscher R, Green T, Wippert PM, Zemp R.(2019).Low back pain and its relationship with sitting behaviour among sedentary office workers. Appl Ergon.81:102894.doi:10.1016/j.apergo.2019.102894.
- Bons SB, MAJP; van den Donk M, Koes B, Kuijpers T, Ostelo RW, Schaafstra A, Spinnewijn WE, Verburg Oorthuizen AF, Verweij HA.(2017).NHG guideline for aspecific low- back pain. webpage: https://richtlijnen.nhg.org/standaarden/aspecifieke-lagerugpijn
- Brinjikji W, Luetmer PH, Comstock B, Bresnahan BW, Chen LE, Deyo RA, Halabi S, Turner JA, Avins AL, James K, Wald JT, Kallmes DF, Jarvik JG.(2015). Systematic literature review of imaging features of spinal degeneration in asymptomatic populations. AJNR Am J Neuroradiol.36(4):811-6.doi:10.3174/ajnr.A413
- Buchbinder R, van Tulder M, Öberg B, Costa LM, Woolf A, Schoene M, Croft P. (2018).Low back pain: a call for action. Lancet.391(10137):2384-2388.doi:10.1016/S0140-6736(18)30488-4.
- Buchbinder R, Underwood M, Hartvigsen J, Maher CG.(2020). The Lancet Series call to action to reduce low value care for low back pain: an update. Pain.161(Suppl 1):S57-64.doi:10.1097/j.pain.0000000000001869
- Callaghan JP, McGill SM.(2001).Low back joint loading and kinematics during standing and unsupported sitting.Ergonomics.44(3):280-94.doi:10.1080/00140130118276.
- Casser HR. (2018).Clinical practice guideline: Non- specific low back pain. MMW Fortschr Med.160(16):56-59.doi:10.1007(s15006-018-0939-5.
- Chou R, Quaseem A, Snow V, Casey D, Cross JT, Shekelle P, Owens D, Clinical Efficacy Assessment Subcommittee of the American College of Physicians; American College of Physicians; American Pain Society Low Back Pain Guidelines Panel.(2007). Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society. Ann Intern Med.147(7):478-91.doi:10.7326/0003-4819-147-7-200710020-00006.
- Chou R, Fu R, Carrino JA, Deyo RA.(2009). Imaging strategies for low- back pain: systematic review and meta- analysis. Lancet.373(9662):463-72.doi:10.1016/S0140-6736(09)60172-0.
- Chou R, Qaseem A, Owens DK, Shekelle P, Clinical Guidelines Committee of the American College of Physicians.(2011). Diagnostic imaging for low back pain: advice for high- value health care from the American College of Physicians. Ann Intern Med.154(3):181-9.doi:10.7326/0003-4819-154-3-201102010-00008.
- Costa LC, Maher CG, Hancock MJ, McAuley J, Herbert RD, Costa LO.(2012).The prognosis of acute and persistent low- back pain: a meta-analysis.CMAJ.184(11):E613-24.doi :10.1503/cmaj.111271.
- Coulter IA, Crawford C, Hurwitz EL, Vernon H, Khorsan R, Booth MS, Herman PM,(2018). Manipulation and mobilization for treating chronic low back pain: a systematic review and meta- analysis. Spine J. 18(5):866-879.doi:10.1016/j.spine.2018.01.013.
- Dahm K, Burberg KG, Jamtvedt G, Hagen KB. (2010). Adviced rest in bed versus advice to stay active for acute low- back pain and sciatica. Cochrane Database Syst Rev. 16(86):CD07612.doi:10.1002/14651858.CD007612.pub2.
- Damkot DK, Pope MH, Lord J, Frymoyer JW.(1984). The relationship between work history, work environment and low-back pain in men.Spine (Phila Pa 1976).9(4):395-9.doi:10.1097/00007632-198405000-00012.
- Darlow B, Forster BB, O´Sullivan K, O´Sullivan P. (2016).It is time to stop causing harm with inappropriate imaging for low back pain. Br J Sports Med.51(5):doi:10.1136/bjsports-2016-096741
- De Carvalho DE, de Luca K, Chiro M, Funabashi M, Breen A, Wong AY, Johannsson MS, Ferreira ML, Swab M, Kawchuk GN, Adams J, Hartvigsen J. (2020).Association of Exposure to Seated Postures With Immediate Increases in Back Pain: A Systematic Review of Studies With Objectively Measured Sitting Time. Journal of Manipulative and Physiological Therapeutics. 43(1):1-12.
- Defrin R, Benyamin SB, Aldubi RD, Pick CG. (2005).Conservative Correction of Leg- Length Discrepancies of 10mm or Less for Relief of Chronic Low Back pain. Archives of Physical Medicine and Rehabilitation.86(11):2075-2080.
- Downie A, Hancock M, Jenkins H, Buchbinder R, Harris I, Underwood M, Goergen S, Maher CG. (2020).How common is imaging for low back pain in primary and emergency care? Systematic review and meta- analysis of over 4 million imaging requests across 21 years. Br J Sports Med. 54(11):642-651.doi:10.1136/bjsports-2018-100087.
- Draper- Rodi J, Vogel S, Bishop A.(2018). Identification of prognostic factors and assessment methods on the evaluation of non- specific low back pain in biopsychosocial environment. International Journal of Osteopathic Medicine.30:25-34.doi:https://doi.org/10.1016/j.ijosm.2018.07.001
- Farra DF, Risio RG, Vismara L, Bergna A.(2021).Effectiveness of osteopathic interventions in chronic non- specific low back pain: A systematic review and meta-analysis. Complement Ther Med.56:102616.doi:10.1016/j.ctim.2020.102616.
- Flynn TW, Smith B, Chou R.(2011). Appropriate use of diagnostic imaging in low back pain: reminder that unnecessary imaging may do as much harm as good. J Orthop Sports Phys Ther. 41(11):838-46.doi:10.2519/jospt.2011.3618.
- Foster NE, Anema JR, Cherkin D, Chou R, Cohen SP, Gross DP, Ferreira PH, Fritz JM, Koes BW, Peul W, Turner JA, Maher CG, Lancet Low Back Pain Series Working Group. (2018). Prevention and treatment of low back pain : evidence, challenges, and prmising directions.Lancet.391(10137):2368-2383.doi:10.1016/S0140-6736(18)30489-6
- Franke H, Franke JD, Fryer G.(2014). Osteopathic manipulative treatment for nonspecific low back pain: A systematic review and meta- analysis. BMC Musculoskelet. Disord. doi:10.1186/1471-2474-15-286
- Freburger JK, Holmes GM, Agans RP, Jackman AM, Darter JD, Wallace AS, Castel LD, Kalsbeek WD, Carey TS. (2009).The rising prevalence of chronic low back pain. Arch Intern Med. 169(3):251-8.doi:10.1001/archinternmed.2008.543.
- Gagnon D, Plamondo A, Lariviere C.(2018). A comparison of lumbar spine and muscles loading between male and female workers during box transfers. J Biomech. 81:76-85.
- Geisser ME, Wiggert EA, Haig AJ, Colwell MO.(2005). A randomized, controlled trial of manual therapy and specific adjuvant exercise for chronic low back pain. Clin J Pain.21(6):463-70.doi:10.1097/01.ajp.0000135237.89834.23.
- GBD 2015 Disease and Injury Incidence and Prevalance Collaborators.(2016).Global, regional, and national incidence, prevalence, and years lived with disability for 310 disease and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015.Lancet.388(10053):1545-1602.
- Gofton JP.(1985).Persistent low back pain and leg length disparity. The Journal of Rheumatology.12(4):747-750.
- Globe G, Farabaugh RJ, Hawk C, Kaeser M, Dehen M. Augat T.(2016).Clinical Practice Guideline: Chiropractic Care for Low Back Pain. Journal of Manipulative and Physiological Therapeutics.39(1):1-22.
- Hagen K, Jamtvedt G, Hilde G, Winneman MF.(2005).The updated Cochrane review of bed rest for low back pain and sciatica. Spine (Phila Pa 1976).30(5):542-6.doi:10.1097/01.brs.0000154625.02586.95
- Hartvigsen J, Hancock MJ, Kongsted A, Louw Q, Ferreira ML, Genevay S, Hoy D, Karppinen J, Pransky G, Sieper J, Smeets RJ, Underwood M, Lancet Low Back Pain Series Working Group.(2018).What low back pain is and why we need to pay attention.Lancet.391(10137):2356-2367.doi:10.1016/S0140-6736(18)30480-X.
- Haselgrove C, Straker L, Smith A, O´Sullivan P, Perry M, Sloan N. (2008).Perceived school bag load, duration of carriage, and method of transport to school are associated with spinal pain in adolescents: an observational study. Australian Journal of Physiotherapy.54(3):193-200
- Hoy D, Brooks P, Blyth F, Buchbinder R. (2010).The Epidemiology of low back pain. Best Pract Res Clin Rheumatol.24(6):769-81.doi:10.1016/j.berh.2010.10.002.
- Hoy D, March L, Brooks P, Llyth F, Woolf A, Bain C, Williams G, Smith E, Vos T, Barendregt J, Murrray C, Burstein R, Buchbinder R.(2014).The global burden of low back pain: estimates from the Global Burden of Disease 2010 study. Ann Rheum Dis.73(6):968-74.doi:10.1136/annrheumdis-2013-204428.
- Itz CJ, Geruts JW, van Kleef M, Nelemans P.(2013).Clinical course of non- specific low back pain: a systematic review of prospective cohort studies set in primary care. Eur J Pain. 17(1):5-15. doi:10.1002/j.1532-2149.2012.00170.x
- Jones KC, Tocco EC, Marshall AN, Valovich McLeod TC, Welch Bacon CE. (2020).Pain Education with Therapeutic Exercise in Chronic Nonspecific Low Back Pain Rehabilitation: A Critically Appraised Topic. J Sport Rehabil.29(8):1204-1209.doi:10.1123/jsr.2019-0345.
- Kawchuk GN, Fryer J, Jaremko JL, Zeng H, Rowe L, Thompson R.(2015). Real-time visualization of joint cavitation.PLoS One.10(4):e0119470.doi:10.1371/journal.pone.0119470.
- Kendall JC, Bird AR, Azari MF. (2014).Foot posture, leg length discrepancy and low back pain- their relationship and clinical management using foot orthoses an overview. Foot.24(2):75-80.doi:10.1016/j.foot.2014.03.004.
- Kissling R, Brunner C, Jacob HA.(1990).Mobility of the sacroiliac joint in vitro. Z Orthop Ihre Grenzgeb.128(3):282-8.doi:10.1055/s-2008-1039994.
- Klyne DM, Barbe MF, van den Hoorn W, Hodges PW.(2018).ISSLS PRIZE IN CLINICAL SCIENCE 2018: longitudinal analysis of inflammatory, psychological, and sleep- related factors following an acute low back pain episode- the good, the bad, and the ugly. Eur Spine J.27(4):763-777.doi:10.1007(s00586-018-5490-7.
- Koes BW, van Tulder M, Lin CW, Macedo LG, McAuley J, Maher C. (2010).An updated overview of clinical guidelines for the management of non- specific low back pain in primary care. Eur Spine J. 19(12):2075-94.doi:10.1007/s00586-010-1502-y.
- Koes BW, van Tulder M, L CW, Macedo LG, McAuley J, Maher C.(2019). An updated overview of clinical guidelines for the management of non- specific low back pain in primary care. Eur Spine J. 19(12).2075-94.doi:10.1007/s00586-010-1502-y.
- Kongsted A, Kent P, Axen I, Downie AS, Dunn KM.(2016). What have we learned from ten years of trajectory research in low back pain? BMC Musculoskelet Disord.17:220.
- Kongsted A, Ris I, Kjaer P, Hartvigsen J. (2021).Self- management at the core of back pain care: 10 key points for clinicians. Brazilian journal of physical therapy, 25(4):396-405
- Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF).(2021).KNGF- richtlijn lage rugpijn en lumbosacraal radiculair syndroom.
- Knutson GA.(2005).Anatomic and functional leg-length inequality: A review and recommendation for clinical decision-making. Part I, anatomic leg-length inequality: prevalence, magnitude, effects and clinical significance. Chiropractic & Osteopathy.13(11).doi:10.1186/1746-1340-13-11
- Kuijer PP, Verbeek JH, Visser B, Elders LA, Van Roden N, Van den Wittenboer ME, Lebbink M, Burdorf A, Hulshof CT.(2014). An Evidence- Based Multidisciplinary Practice Guideline to Reduce the Workload due to Lifting for Preventing Work- Related Low Back Pain. Ann Occup Environ Med.26:16. Doi:10.1186/2052-4374-26-16.
- Lederman E. (2010).The myth of core stability. The Journal of Bodywork and Movement Therapies.14(1):84-98.
- Licciardone JC, Brimhall AK, King LN.(2005).Osteopathic manipulative treatment for low back pain: a systematic review and meta- analysis of randomized controlled trials. BMC Musculoskelt Disord. 6:43.doi:10.1186/1471-2474-6-43.
- Lis AM, Black KM, Korn H, Nordin M. (2007).Association between sitting and occupational LBP. Eur Spine J.16(2):283-98.doi:10.1007/s00586-006-0143-7.
- Longtin C, Decary S. Cook CE, Tousignant-Laflamme Y.(2021).What does it take to facilitate the integration of clinical practice guidelines for the management of low back pain into practice? Part 1: A synthesis of recommendation. Pain Pract.21(8):943-954.doi:10.1111/papr.13033.
- Mafi JN, McCarthy EP, Davis RB, Landon BE. (2013)Worsening trends in the management and treatment of back pain. JAMA Intern Med.173(17):1573-81. Doi:10.1001/jamainternmed.2013.8992
- Maher C, Underwood M, Buchbinder R. (2017).Non-specific low back pain. Lancet. 389(10070):736-747.doi10.1016/S0149-6736(16)30970-9.
- Martin BI, Deyo RA, Mirza SK, Turner JA, Comstock BA, Hollingworth W, Sullivan SD.(2008).Expenditures and health status among adults with back and neck problems. JAMA. 2008; 299(6):656-64.
- McGill SM. (1997).The Biomechanics of low back pain injury: Implications on current practice in industry and the clinic. J Biomech.30(5):465-75.
- Meroni R, Piscitelli D, Ravasio C, Vanti C, Bertozzi L, De Vito G, Perin C, Guccione AA, Cerri CG, Pillastrini P. (2021).Evidence for managing chronic low back pain in primary care: a review of recommendations from high- quality clinical practice guidelines. Disabil Rehabil.43(7):1029-1043.doi:10.1080/09638288.2019.1645888.
- Moseley GL, Butler DS. (2015).Fifteen Years of Explaining Pain. The Past, Present, and Future. The Journal of Pain.16(9). 807-813.doi:https://doi.org/10.1016/j.jpain.2015.05.005
- Nationale Versorgungsleitlinie Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale Versorgungs Leitlinie Nicht- spezifischer Kreuzschmerz- Kurzfassung, 2. Auflage. Version 1.2017 [cited:2022-08-14]. DOI: 10.6101/AZQ/000377. kreuzschmerz.versorgungsleitlinien.de
- NICE 2016 : National Guideline Centre (UK). Low Back Pain and Sciatica in Over 16s: Assessment and Management. London: National Institute for Health and Care Excellence (NICE); 2016.PMID:27929617
- Nijs J, Clark J, Malfliet A, Ickmans K, Voogt L, Don S, den Bandt H, Goubert D, Kregel J, Coppieters I, Dankaerts W. (2017).In the spine or in the brain? Recent advances in pain neuroscience applied in the intervention for low back pain. Clin Exp Rheumatol. 35 Suppl 107(5):108-115.
- Nolan D, O´Sullivan K, Newton C, Singh G, Smith BE. (2020).Are there differences in lifting technique between those with and without low back pain? A systematic review. Scand J Pain. 20(2):215-27.
- O´Brien S, Kernohan G, Fitzpatrick C, Hill J, Beverland.(2010). Perception of Imposed Leg Length Inequality in Normal Subjects. Hip Int.20(4):505-11.doi:10.1177//112070001002000414
- O´Sullivan K, O´Sullivan P, O´Sullivan L, Dankaerts W. (2012).What do physiotherapists consider to be the best sitting spinal posture? Man Ther.17(5):432-7.doi:10.1016(j.math.2012.04.007.
- O´Sullivan PB, Caneiro JP, O´Keeffe M, Smith A, Dankaerts W, Fersum K. O´Sullivan K. (2018).Cognitive Functional Therapy: An Integrated Behavioral Approach for the Targeted Management of Disabling Low Back Pain. Phys Ther.98(5):408-432. Doi:10.1093/ptj/pzy022.
- O´Sullivan K, O´Keeffe M, Forster BB, Qamar SR, van der Westhuizen A, O´Sullivan PB.(2019).Managing low back pain in active adolescents. Best Pract Res Clin Rheumatol.33(1):102-121.doi:10.1016/j.berh.2019.02.005.
- O´Sullivan PB, Caneiro JP, O´Sullivan K, Lin I, Bunzli S, Wernli K, O´Keeffe. (2020).Back to basics: 10 facts ever person should know about back pain.Br J Sports Med.54(12):698-699.doi:10.1136/bjsports-2019-101611.
- Oliveira CB, Maher CG, Pinto RZ, Traeger AC, Lin CW, Chenot JF, van Tulder M, Koes BW. (2018).Clinical practice guidelines for the management of non- specific low back pain in primary care: an updated overview. Eur Spine J.27(11):2791-2803.doi:10.1007/s00568-018-5673-2.
- Parreira P, Maher CG, Steffens D, Hancock MJ, Ferreira Ml.(2018). Risk factors for low back pain and sciatica: an umbrella review. Spine18(9):1715-21.
- Pengel LH, Herbert RD, Maher CG, Refshauge KM. (2003).Acute low back pain: systematic review of its prognosis. BJM.327(7410):323.doi:10.1136/bmj.327.7410.323
- Qaseem A, Wilt TJ, McLean RM, Forciea MA, Clinical Guidelines Committee of the American College of Physicians, Denberg TD, Barry MJ, Boyd C, Chow RD, Fitterman N, Harris RP, Humphrey LL, Vijan S. Noninvasive Treatment for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians. Ann Intern Med.166(7):514-530.doi:10.7326/M16-2367.
- Rannisto S, Okuloff A, Utti J, Paananen M, Rannisto PH, Malmivaara A, Karppinen J. (2019).Correction of leg- length discrepancy among meat cutters with low back pain: a randomized controlled trial. BMC Musculoskelet Disord 20:105.doi:10.1186/s12891-019-2478-3
- Roffey DM, Wai EK, Kwon BR, Dagenais S. (2010).Causal assessment of occupational sitting and low back pain: results of a systematic review. Spine J.10(3):252-61.doi:10.1016/j.spinee.2009.12.005.
- Rubinstein SM, de Zoete A, van Middelkoop M, Assendelft WJJ, de Boer MR, van Tulder MW. (2019).Benefits and harms of spinal manipulative therapy for the treatment of chronic low back pain: systematic review and meta- analysis of randomized controlled trials. BMJ. 364:1689.
- Salaceni N, Kent P, Ng L, Campbell A, Straker L, O´Sullivan P. (2020).To Flex or Not to Flex? Is Thera a Relationship Between Lumbar Spine Flexion During Lifting and Low Back Pain? A Systematic Review With Meta- Analysis. J Orthop Sports Phys Ther.50(3):121-30.doi:10.2519/jospt.2020.9218.
- Saner J, Bergman EM, de Bie RA, Sieben JM.(2018).Low back pain patients´perspectives on long- term adherence to home-based exercise programmes in physiotherapy. Musculoskelet Sci Pract.38:77-82.doi:10.1016/j.msksp.2018.09.002.
- Shea E, Steinhaus M, Kim JH, Cunningham M, Fragomen A, Rozbruch SR. (2018).Leg Length Discrepancy, Functional Scoliosis and Low Back Pain. JBJS Reviews.6(8):6-8.doi:10.2106/JBJS.RVW.17.00148
- Skaggs DL, Early SD, D´Ambra P, Tolo VT, Kay RM. (2006).Back pain and backpacks in school children. J Pediatr Orthop. 26(3):358-63.doi:10.1097/01.bpo.000027723.14631.6e.
- Smith D, Bissell G, Bruce-Low S, Wakefield C. (2011).The effect of lumbar extension training with and without pelvic stabilization on lumbar strength and low back pain. Journal of Back and Musculoskeletal Rehabilitation.24(4):241-249.
- Smith BE, Littlewood C, May S.(2014).An update of stabilization exercises for low back pain: a systematic review with meta-analysis. BMC Musculoskelet Disord.9(15):416.doi:10.1186/1471-2474-15-416.
- Snijders CJ, Vleeming A, Stoeckart R.(1993). Transfer of lumbosacral load to iliac bones and legs Part 1: Biomechanics of self- bracing of the sacroiliac joints and its significance for treatment and exercise. Clin Biomech. 8(6):285-94.doi:10.1016/0268-0033(93)90002-Y.
- Soukka A, Alaranta H, Tallroth K, Heliövaara M. (1991).Leg length inequality in people of working age. The asscoation between mild inequality and low back pain is questionable. Spine.16(4):429-431.doi:10.1097/00007632-199104000-00007
- Sowah D, Boyko R, Antle D, Miller L, Zakhary M, Straube S.(2018).Occupational interventions for the prevention of back pain: Overview of systematic reviews. J Safety Res.66:39-55.doi:10.1016/j.jsr.2018.05.007.
- Steffens D, Ferreira ML, Latimer J, Ferreira PH, Koes BW, Blyth F, Li Q, Maher CG. (2015).What triggers an episode of acute low back pain? A case- crossover study. Arthritis Cares Res. 67(3):403-10.doi:10.1002/acr.22533.
- Stevens M, Steffens D, Ferreira M, Latimer J, Li Q, Blyth F, Maher C. (2016).Patients´ and Physiotherapists´ View on Triggers for Low Back pain.Spine.41(4).pE218-E224.doi:10.1097/BRS.000000000000193
- Sturesson B, Uden A, Vleeming A.(2000). A radiostereometric analysis of movements of the sacroiliac joints during the standing hip flexion test. Spine.25(3):364-8.doi:10.1097/00007632-200002010-00018.
- Toward Optimized Practice (TOP) Low Back Pain Working Group. Evidence informed primary care management of low back pain: Clinical practice guideline. 3rd edition;2017. Edmonton.
- Tintali S, Bowles KA, Keating JL, Haines T.(2021). Sitting Posture During Occupational Driving Causes Low Back Pain; Evidence- Based Position or Dogma? A Systematic Review. Hum Factors. 63(1):111-123.doi:10.1177/001872081987130.
- Tullberg T, Blomberg S, Branth B, Johnsson R.(1998).Manipulation does not alter the position of the sacroiliac joint. A roentgen stereophotogrammetric analysis. Spine.23(10):1124-8; discussion 1129.doi:10.1097/00007632-199805150-00010.
- Ussing K, Kjaer P, Smith A, Kent P, Jensen RK, Schiøttz-ChristensenB, O´Sullivan PB.(2020).Cognitive Functional Therapy for People with Nonspecific Persistent Low Back Pain in a Secondary Care Setting- A Propensity Matched, Case- Control Feasibility Study. Pain Med.21(10):2061-2070.doi:10.1093/pm/pnaa034.
- Verbeek J, Martimo KP, Karppinen J, Kuijer PP, Takala EP, Viikari-Juntura E.(2012).Manual material handling advice and assistive devices for preventing and treating back pain in workers: a Cochrane Systematic Review. Occup Environ Med.69(1):79-80.
- Wasiak R, Kim J, Pransky G. (2006).Work disability an costs caused by recurrence of low back pain: longer and more costly than in first episodes. Spine (Phila Pa 1976).31:219-225
- Webster BS, Cifuentes M. (2010).Relationship of early magnetic resonance imaging for work- related acute low back pain with disability and medical utilization outcomes. J Occup Environ Med. 52:900-7
- Wernli K, O´Sullivan P, Smith A, Campbell A, Kent P. (2020). Movement, posture and low back pain. How do they relate? A replicated single- case design in 12 people with persistent, disabling low back pain. Eur J Pain.24(9):1831-1849.doi:10.1002/ejp.1631.
- Wiles LK, Hibbert PD, Stephens JH, Molloy C, Maher CG, Buchbinder R, Moseley GL, O´Sullivan PB, Lin I, Briggs AM, Slater H, Harris IA, Jan S, Dwyer A, Fallon K, Hogg M, Fried K, Needs C, Casey P, Dabestani R, Kay D, Braithwaite J, Runciman WB.(2022). What Constitutes “Appropriate Care” for Low Back Pain? Point- of- Care Clinical Indicators From Guideline Evidence and Experts (the STANDING Collaboration Project).Spine (Phila Pa 1976).47(12):879-891.doi:10.1097/BRS.0000000000004274.
- Yamato TP, Maher CG, Traeger A, Williams CM, Kamper SJ.(2018).Do schoolbags cause back pain in children and adolescents? A systematic review. Br J Sports Med. 52(19):1241-1245.doi:10.1136/bjsports-2017-098927.
- Zaina F, Balague F, Battie M, Karppinen J, Negrini S. (2020).Low Back Pain in 2020: new frontiers and old limits of our understanding. An overview of the state of the art form a rehabilitation perspective. Eur J Phys Rehabil Med.56(2):212-219.doi:10.23736/S1973-9087.20.06257-7.
- Herzog, R., Elgort, D. R., Flanders, A. E., & Moley, P. J. (2017). Variability in diagnostic error rates of 10 MRI centers performing lumbar spine MRI examinations on the same patient within a 3-week period. The Spine Journal, 17(4), 554-561.
- Andersen, J. C. (2011). Is immediate imaging important in managing low back pain?. Journal of athletic training, 46(1), 99-102.